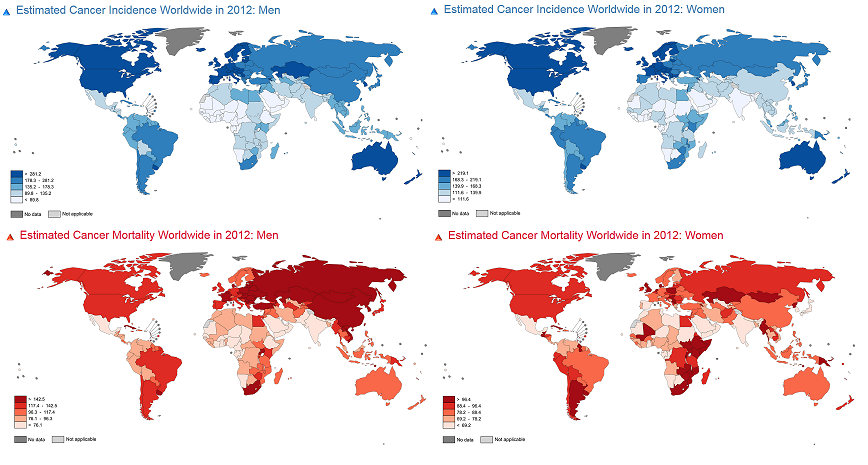
La incidencia y mortalidad por cáncer están aumentando en todo el mundo, especialmente en los países de ingresos bajos y medios, donde se ha mejorado la esperanza de vida. Pero no es lo mismo tener un cáncer en Europa que en África. Los últimos estudios revelan la enorme desigualdad en las cifras de supervivencia tras la enfermedad entre los países con mayor nivel de desarrollo y los más empobrecidos, donde falta prevención, tratamiento y cuidados paliativos.
El estudio CONCORD-2 sostiene que la mayor parte de las diferencias entre países ricos y pobres “son probablemente atribuibles a la desigualdad en el acceso a los servicios de diagnóstico y tratamiento óptimos”. / EFE / Fotolia
Desde principios del siglo XX, la humanidad va ganando poco a poco la batalla por aumentar su esperanza de vida. Sin embargo, en el camino surgen enemigos persistentes y crónicos. Según la Agencia Internacional del Cáncer (IARC), esta enfermedad es una de las principales causas de muerte en el mundo. De hecho, de aquí a 2035 se esperan cerca de 15 millones de fallecimientos por año relacionados con los tumores.
Las cifras del estudio GLOBOCAN, publicadas en 2012 por la IARC, sostienen que la incidencia y mortalidad por cáncer están aumentando rápidamente en todo el mundo, especialmente en los países de ingresos bajos y medios donde se producen la mitad de los nuevos cánceres actuales.
Tal y como recogió el último estudio sobre las cifras de supervivencia global de cáncer (CONCORD-2), publicado en noviembre de 2014 con los datos de 67 países, la enfermedad es más letal en unas regiones que en otras, con una fuerte influencia del lugar donde residen los pacientes.
En los países con bajos y medios ingresos se producen 5,5 de los 8 millones de muertes anuales por cáncer en el mundo
Así, en los países con bajos y medios ingresos se producen 5,5 de los 8 millones de muertes anuales por cáncer en el mundo. En estas zonas, la mayoría de las personas fallece con dolor por falta de analgésicos, fundamentalmente opioides.
El trabajo confirma que la mayor parte de las diferencias “son probablemente atribuibles a la desigualdad en el acceso a los servicios de diagnóstico y tratamiento óptimos”. Porque si en un país rico el cáncer supone un enorme desafío, la situación se agrava en los más empobrecidos.
Uno de los casos más dramáticos que se han difundido ocurrió en China a finales de 2015. Jianhui Zhao, un niño de seis años de una familia humilde del norte del país, se vio obligado a dejar el tratamiento contra la leucemia mieloide aguda que sufría por falta de dinero. Diagnosticado el pasado 23 de octubre, el 5 de noviembre volvió a su casa y el 6 de diciembre fallecía a causa de la enfermedad.
Para Marina Pollán, experta en epidemiología del Cáncer en el Instituto de Salud Carlos III, las desigualdades socioeconómicas en cáncer son un tema complejo. “En el ámbito internacional es fácil observar cómo en los países con un alto nivel de desarrollo existen importantes diferencias entre incidencia y mortalidad, lo que refleja que muchos pacientes sobreviven”.
“En el otro extremo –continúa Pollán– para los países con menos desarrollo las tasas de incidencia y mortalidad son mucho más parecidas, ya que la supervivencia es inferior. Pero aunque existen importantes discrepancias, a veces no se explican totalmente por el nivel socioeconómico”.
Hay dos maneras de enfocar esta situación, según aclara a Sinc Josep María Borrás, investigador en el Instituto Catalán de Oncología (ICO) y coordinador de la Red Temática de Investigación Cooperativa en Cáncer. “Una es comprobar si las desigualdades se relacionan con la incidencia de cáncer, es decir, con la frecuencia de aparición de nuevos casos. La segunda es ver si una vez diagnosticados los tumores, la probabilidad de sobrevivir es la misma”.
Para Borrás, “el principal factor de pronóstico depende del estadio en el que se diagnostique un cáncer y, por lo tanto, hay que tener en cuenta si en función del nivel socioeconómico de los pacientes les diagnosticamos en un estadio más o menos avanzado”.
Sin embargo, Mª Dolores Chirlaque, especialista en medicina preventiva y salud pública que trabaja en el Registro de Cáncer de Murcia, matiza que detectar un tumor a tiempo no es lo único que cuenta: “El diagnóstico en fases tempranas de la enfermedad mejora el pronóstico, pero también hay que disponer de suficientes recursos y gestionarlos de manera eficiente”, asegura.
Mientras que en Europa hay un acelerador para aplicar radioterapia por cada 500.000 habitantes, en India hay uno para 5 millones de personas
El nivel socioeconómico influye directamente en la exposición a los factores de riesgo, explica Chirlaque, porque condiciona el estilo de vida. “El tipo de alimentación, la realización de actividad física, el control de las infecciones, la exposición a factores ambientales, la obesidad, etc. están condicionados por el estado socioeconómico de las personas, del entorno y de la comunidad en la que viven”.
Aumento global de casos
A pesar de la percepción establecida durante muchos años de que el cáncer es una enfermedad de países desarrollados, tal y como recoge una revisón de estudios publicada el pasado noviembre en la revista médica The Lancet, el número de casos de cáncer en los países de bajos y medios ingresos aumentará sustancialmente en las próximas décadas, debido sobre todo al crecimiento de la población adulta.
“Según estos países mejoran su esperanza de vida y ciertas condiciones básicas –como la reducción de la mortalidad infantil y el progreso del saneamiento ambiental–, la gente empieza a vivir más y aparecen problemas crónicos como el cáncer”, subraya Borrás.
Aunque la mayoría de las personas con cáncer en estos territorios reciben tratamientos poco o nada eficaces, muchas familias se empobrecen aún más para pagarlos. “Estos países necesitan apoyo para que puedan hacer frente a este tipo de patologías que simplemente se pensaba que no les afectarían”, afirma el experto catalán. Desde luego, los escenarios son muy diferentes entre distintos países.
Según los datos publicados en noviembre, mientras que en Europa hay, como mínimo, un acelerador lineal –máquina utilizada para aplicar radioterapia externa– por cada 500.000 habitantes, en India hay uno para 2-5 millones de personas. En países como Kenia y Tanzania apenas hay un aparato para más de 5 millones de habitantes; y en más de 30 países de África y Asia no hay ninguno.
No obstante, en países con una buena cobertura sanitaria, Borrás considera que el aumento de la probabilidad de morirse por un cáncer si se tiene un nivel socioeconómico bajo “no es tan importante como a priori se valora, porque en muchos casos los sistemas sanitarios públicos ajustan un poco esto”.
El problema tampoco es que con un menor nivel socioeconómico se vaya menos al médico, al menos en países como España. “No se va menos, pero en general se va más tarde”, apunta. “Creo que esta es la cuestión principal. En estos casos de mayor desigualdad, a veces se retrasa la visita al médico porque no se valoran suficientemente los síntomas iniciales, y eso que la interpretación del síntoma se está homogeneizando mucho. Probablemente hace diez o quince años, que era cuando se hacían estos estudios, era más cierto que ahora”.
Los primeros síntomas de muchos cánceres (cambio en la tos o aparición de un bulto) no se diferencian de ciertas enfermedades crónicas. “La detección precoz tanto de lesiones precancerosas como de tumores malignos ya desarrollados es otro pilar fundamental en el control del cáncer, pues el pronóstico depende en gran medida de lo avanzada que está la enfermedad en el momento del diagnóstico”, alega Chirlaque.
Acciones para frenar las diferencias
Las instituciones sanitarias alertan desde hace años de la “necesidad imperiosa” de que los estados pongan en práctica acciones de control. El estudio publicado en The Lancet describe un conjunto de intervenciones “rentables, viables y asequibles” que podrían llevarse a cabo en los países de ingresos medios y, con un poco de ayuda financiera, en los más empobrecidos.
Las acciones propuestas por los expertos abarcan la prevención, tratamiento, cuidados paliativos e investigación, que podrían disminuir enormemente la carga del cáncer en ambos tipos de países en 2030, con descensos aún mayores para 2050 si se empezara en los próximos años.
El dinero por sí solo no va a hacer disponible el tratamiento del cáncer en muchos países: corregir la falta de personal capacitado puede llevar décadas
Este paquete de medidas, que incluye el acceso a medicamentos para el dolor a base de opioides, requeriría, si se aplican plenamente, 20.000 millones de dólares por año, o el 3% del gasto público total gastado en salud en los países de ingresos bajos y medios (que llegaría al 13% en los más pobres).
Aparte de los cánceres relacionados con el tabaco y con virus, la mayor parte del aumento previsto en la incidencia de cáncer no es prevenible. Sin embargo, muchos casos pueden ser tratados eficazmente si se detectan a tiempo.
Pero los autores, que forman parte del Grupo de Control de la Enfermedad del Cáncer (DCP3), advierten que el dinero por sí solo no va a hacer disponible el tratamiento del cáncer en muchos países: “La falta de personal capacitado –desde técnicos de laboratorio para analizar biopsias de cáncer, técnicos de radioterapia o cirujanos– impide el progreso, y corregir esta falta de recursos humanos puede tardar años o décadas. Este retraso va a significar más vidas perdidas por cáncer".
Existen programas como la Iniciativa Mundial para el Desarrollo de Registros de Cáncer, dentro de la IARC, cuyo objetivo es la reducción de la incidencia, la mortalidad y el sufrimiento ocasionados por el cáncer en las regiones más pobres del mundo gracias a la producción de datos de alta calidad que sirvan para orientar los programas de control de la enfermedad.
“La Agencia Internacional de Energía Atómica está ayudando mucho a los países pobres a tener radioterapia. También se está ayudando a financiar las vacunas del papiloma y de la hepatitis B para la prevención en estos territorios”, asegura Borrás. “El tema del tabaco es muy importante, en ello se trabaja con el convenio para la lucha antitabáquica. Hay bastantes iniciativas, otra cosa es si son suficientes”.
El seguimiento continuo nos dirá si la supervivencia mejora, si las diferencias entre regiones disminuyen y si se reducen los nuevos casos. Para Chirlaque, “estos objetivos se alcanzan mediante una planificación adecuada de la prevención primaria, actuando sobre los factores de riesgo para disminuirlos, y de la promoción de salud, fomentando estilos de vida saludables”. Todas las armas son pocas si se trata de romper la alianza entre pobreza y cáncer.
Diferencias también dentro de España
La Red española de registros de cáncer (REDECAN), con datos del periodo 1995-2009 para los diez tumores estudiados, sostiene que las cifras de supervivencia en España están por encima de la media europea, aunque todavía hay un amplio margen de mejora respecto a otros estados.
Dentro del propio país, diagnosticar y tratar un cáncer varía en función de dónde nos encontremos. En el caso del cáncer de pulmón, en España la supervivencia ha alcanzado el 13% y, según los datos de los registros de cáncer españoles existen diferencias en el riesgo de morir entre el norte y el sur del país.
“La variabilidad intrapaís es menor que la variabilidad interpaís, pero existe”, explica Dolores Chirlaque. “Según REDECAN, efectivamente se observa que hay diferencias tanto en incidencia como en supervivencia de cáncer en las diferentes regiones, aunque estas son pequeñas y no se observa un patrón de mayor o menor riesgo de padecerlo o de mejor o peor pronóstico”.
Menos convencido está Borrás: “En realidad en cuanto al equipamiento tecnológico no hay diferencias significativas. Puede haber más contrastes dentro de una comunidad entre entorno rural y urbano que entre comunidades donde la tecnología, la capacidad o el número de médicos es similar. La complicación es que este debate se tiene sin datos”.
Por su parte, Marina Pollán apunta cómo la descentralización de las competencias sanitarias “se podría traducir con el tiempo en discrepancias en la rapidez y forma de diagnosticar y tratar a los pacientes. En este sentido, es importante coordinar los 17 sistemas sanitarios para garantizar la equidad en todo el territorio”.
El año 2005 se inició en España el proyecto Medea para estudiar las desigualdades en mortalidad en las grandes ciudades en España, que se continuó hasta 2011.